日本人の腎臓は生まれつき弱い? 寿命を左右する腎臓の働きと大問題
なぜか地味な印象の腎臓は、実は全身の健康に関わる陰の功労者だ。きちんと向き合わないと知らぬ間に機能が衰える。かけがえのない腎臓について知り、いつまでも元気に働いてもらおうじゃないか。
取材・文/井上健二 撮影/安田光優 スタイリスト/高島聖子 ヘア&メイク/坂西 透 イラストレーション/野村憲司、作山依里、武久真奈(以上トキア企画) 取材協力/川村哲也(東京慈恵会医科大学客員教授)
初出『Tarzan』No.870・2023年12月14日発売

教えてくれた人:川村哲也さん
かわむら・てつや/腎臓専門医。東京慈恵会医科大学客員教授、同腎臓・高血圧内科客員診療医長。腎臓病の臨床と研究に長年携わるほか、患者向け「腎臓病教室」を開くなど腎臓病の正しい知識の啓蒙に努める。医学博士。
腎臓が寿命を決めている
腎臓は地味な臓器だが、その働きぶりは全身に影響を与える。それどころか近年、腎臓が寿命にも深く関わるという説が有力。
「腎臓こそ寿命を決めているのです」(東京慈恵会医科大学客員教授で腎臓専門医の川村哲也先生)
そもそも腎臓とは?
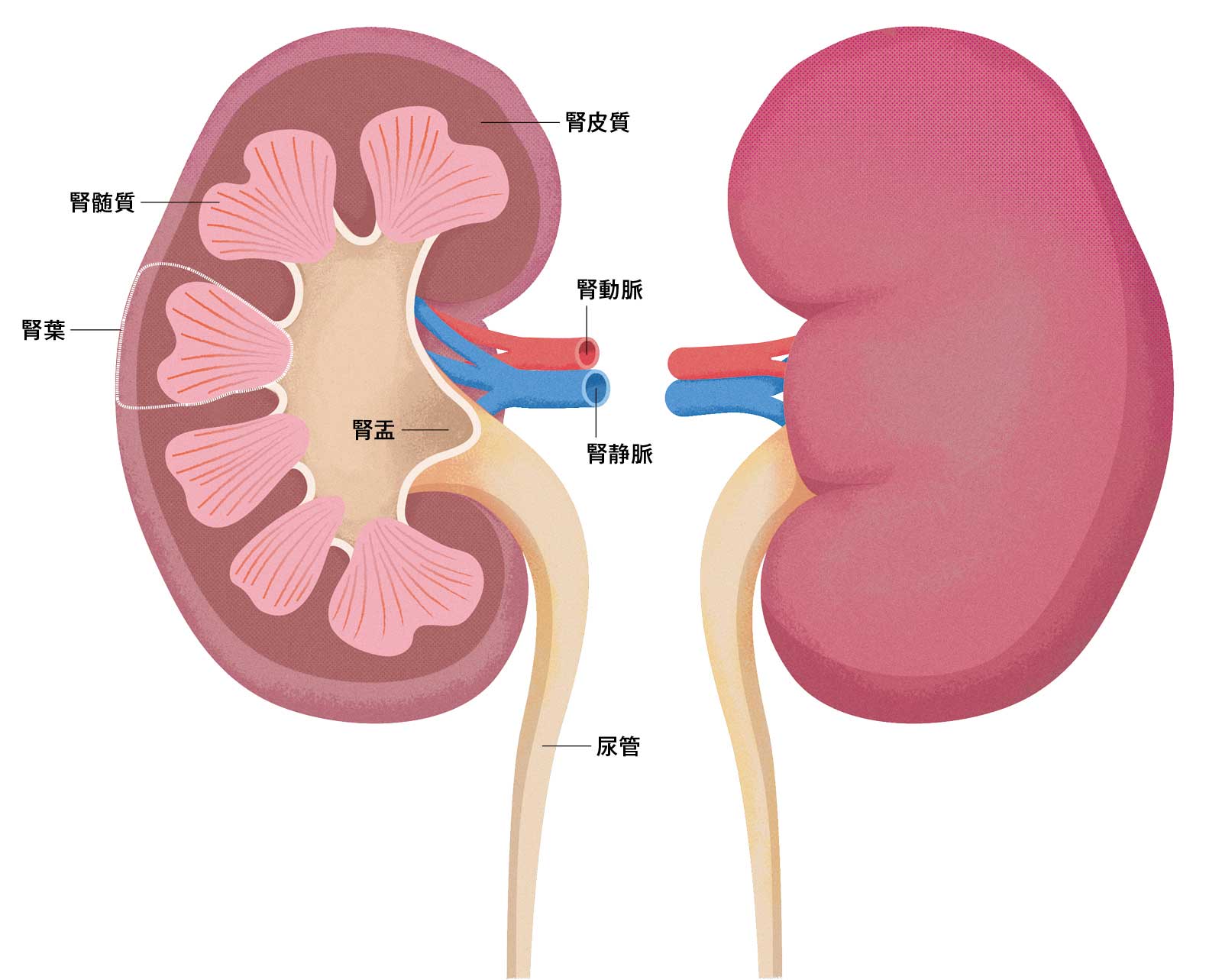
腰椎の両側に左右1個ずつあり、長さ10〜12cm、幅5〜6cmほど。中央内側に「腎門」という凹みがあり、血液を運ぶ腎動脈と腎静脈、腎臓から尿を出す尿管に通じる。表層を皮質、内側を髄質と呼び、円錐状の髄質と周辺の皮質で腎葉という基本単位を作る。
腎臓の主な働き
- 血液を濾過して尿を作る。
- 体内の水分量を調整する。
- 血液のpHを弱アルカリ性に保つ。
- 造血作用(赤血球を増やすホルモンを出す)。
- 血圧調整(血圧を上げるホルモンを出す)。
- 活性型ビタミンDを作り、カルシウムの吸収を促進。
腎臓と寿命の関わりを知るうえで鍵を握るのが、リン(P)というミネラル。大半は体内でリン酸カルシウムとなるほか、脂質と結びついて細胞膜を構成し、細胞の基本エネルギーのATPも作る。
このようにリンは不可欠だが、一方で毒性を持つ。食事で摂ったリンは、リン酸カルシウムがタンパク質と結合した物質(CPP)となり、血液に溶ける。CPPの多くは骨に運ばれるが、過剰なCPPは血管にストレスを与える。血管をセメントのように固めてしまい、動脈硬化を誘発。そして動脈硬化は、心臓病や脳卒中といった死を招く病気のリスクを高める。
これが腎臓が寿命を決めるとされる所以。実際、縦軸に動物の寿命、横軸に血中のリン濃度を取ると、右肩下がりの直線を描く。つまりリン濃度が低いほど、寿命は長い。
ヒトは動物界では長命だが、それは腎臓のおかげ。腎臓が余分なリンを排泄し、CPPの害を最小限に抑えるから長生きなのである。
腎機能が落ちるとリン排出が滞り、CPPによる動脈硬化が進む。CPPは腎臓で濾過を行う尿細管にもダメージを与えるため、腎機能が一層落ちるという悪循環に陥る。リンを多く含む加工食品などの過食を避け、腎臓をケアしよう。
日本人の腎臓は生まれつき弱い?
腎臓の基本ユニットはネフロン(イラスト参照)。誰しも腎臓を2個持っているが、1個当たりのネフロン数には25万〜200万個と幅があり、個人差が大きい。
ネフロンの働き
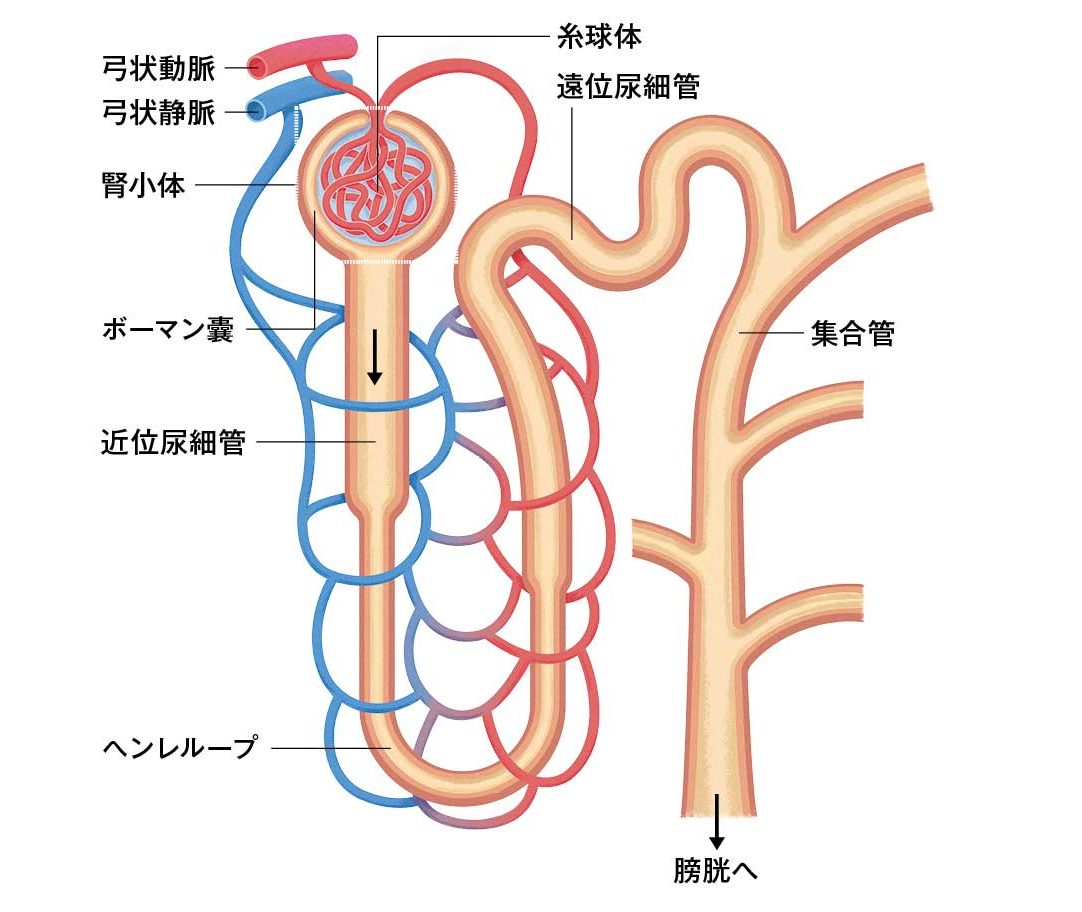
動脈から枝分かれした毛細血管は糸球体という固まりを作り、ボーマン囊に包まれる。ボーマン囊+糸球体=腎小体。ボーマン囊から出る尿細管+腎小体をネフロンと呼ぶ。糸球体は血球やタンパク質を濾過して原尿を作り、尿細管は原尿をさらに濾過。腎小体に近い近位尿細管で水分、ブドウ糖、アミノ酸、ビタミン、ナトリウムなど、遠位尿細管で水分やナトリウムなどを再吸収。原尿からできる尿は1%だ。
ネフロンは加齢とともに減り、腎機能の低下に直結する。ネフロン数が多いほど、加齢などによる減少に対するバッファー(予備力)が大きく、歳を重ねても腎機能は保たれやすい。
ところが、日本人は欧米人と比べるとネフロン数が3分の2ほどに留まるという報告がある。日本人の腎臓は予備力が低いのだ。
加えて配慮が求められるのは、生まれたときの体重が2500g未満の低出生体重児。
「低出生体重児は一般的にネフロン数が少ないと指摘されており、将来の腎臓病のリスクが高いと考えられます」
欧米の研究では出生時の体重が1kg軽いと、ネフロン数は約26万個少なくなるという。日本の低出生体重児は、1975年以降右肩上がり。現在では全体の9.4%を占めており、先進諸国でもトップの高さだ。
医学の進歩で、低出生体重児でも元気に育つという喜ばしい面もある一方、妊娠中も体重をなるべく増やしたくないという女性の痩身信仰の影響も指摘される。
低出生体重児の割合
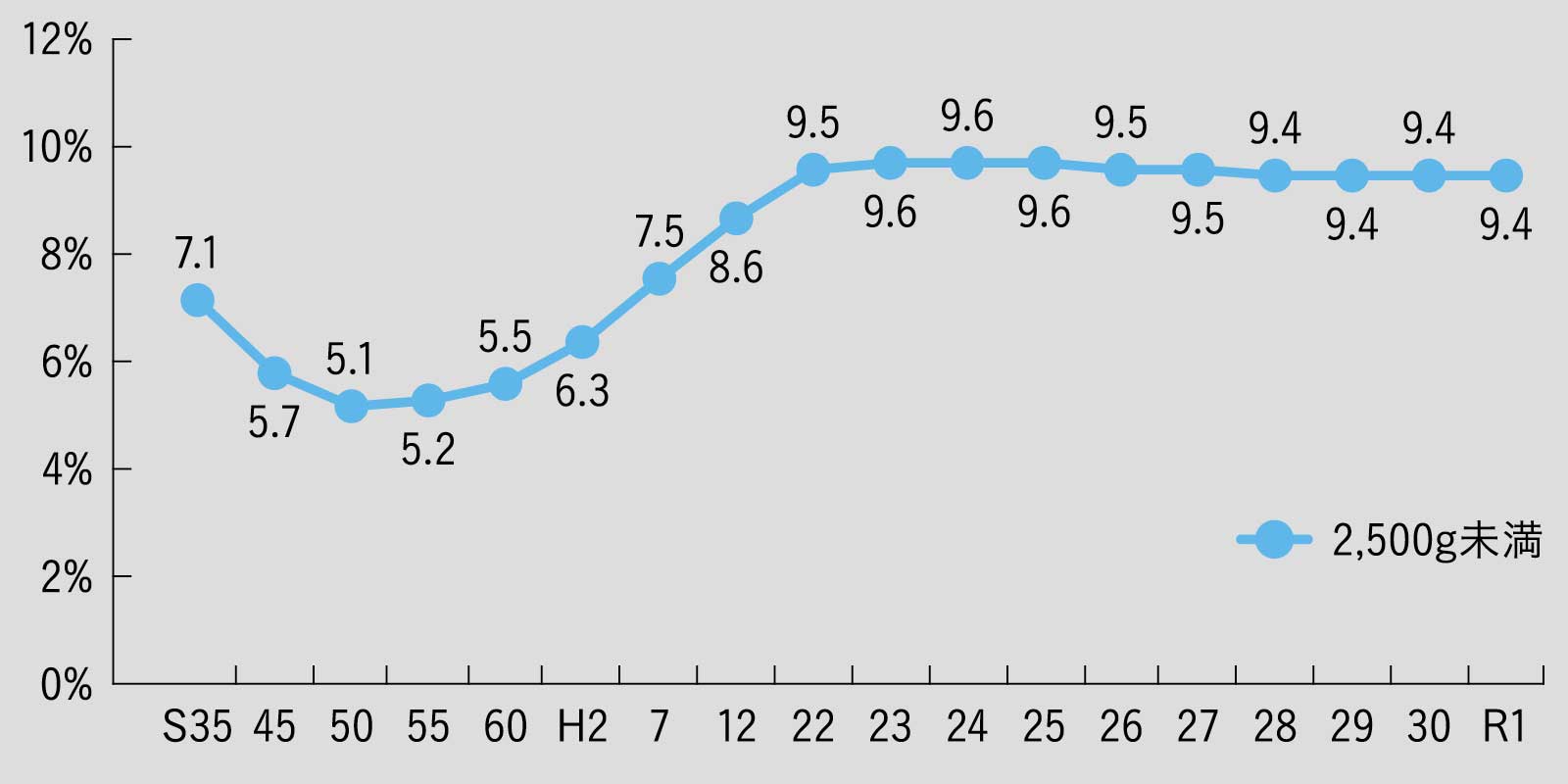
2500g未満の低出生体重児の割合。9.4%前後で高止まりしており、厚生労働省でも「優先して取り組むべき栄養課題」だと評価している。
出典/厚生労働省「人口動態統計」「健康日本21(第二次)」中間評価報告書
胎児のネフロンの生成は、お母さんのお腹にいる間に始まり、妊娠36週目までに終了。それ以降は増えない。ネフロンの生成途中で生まれる早産児でも、腎臓病のリスクは高くなると考えられる。
日本人の7人に1人は腎臓がヤバい
さまざまな理由で、腎機能が慢性的に低下する病気を「慢性腎臓病(CKD)」と呼ぶ。
腎臓が寿命を決めるとしたら、CKDになると寿命も短くなる恐れがある。CKDと聞いてもピンと来ないかもしれないが、いまあなたはそのとば口に立っているのかもしれない。
「CKDの日本国内の推定患者数は1330万人。予備群を含めると2000万人近くになり、7人に1人の腎臓が危険水域にあると考えられます」
塩分の過剰摂取や高血圧はもちろんリスクだが、CKDは自覚症状に乏しく、CKDか否かは体調では判断できない。そこで頼りになるのは「GFR」の数値。
GFRは「糸球体濾過量」の略。腎臓でフィルターの役割を果たしている糸球体が、1分間にどれだけの血液を濾過し、尿を作れるかを示す。これが、腎機能を測る物差しだ。健常者のGFRは、毎分100mL/1.73㎡前後。GFR60未満は腎機能が健常者の60%未満まで落ちたという意味であり、それが続くと軽度のCKDを疑う。
GFRを実際に測るのは難しいので、健康診断などでは血清クレアチニン量、年齢、性別から、GFRを推定する。これを「推算糸球体濾過量(eGFR)」と呼ぶ。
本来タンパク質は腎臓で再吸収されて尿には出てこないが、CKDではタンパク質が尿に漏れ出る。このため、尿タンパクの有無などもCKDの貴重な指標となる。
慢性腎臓病の重症度分類
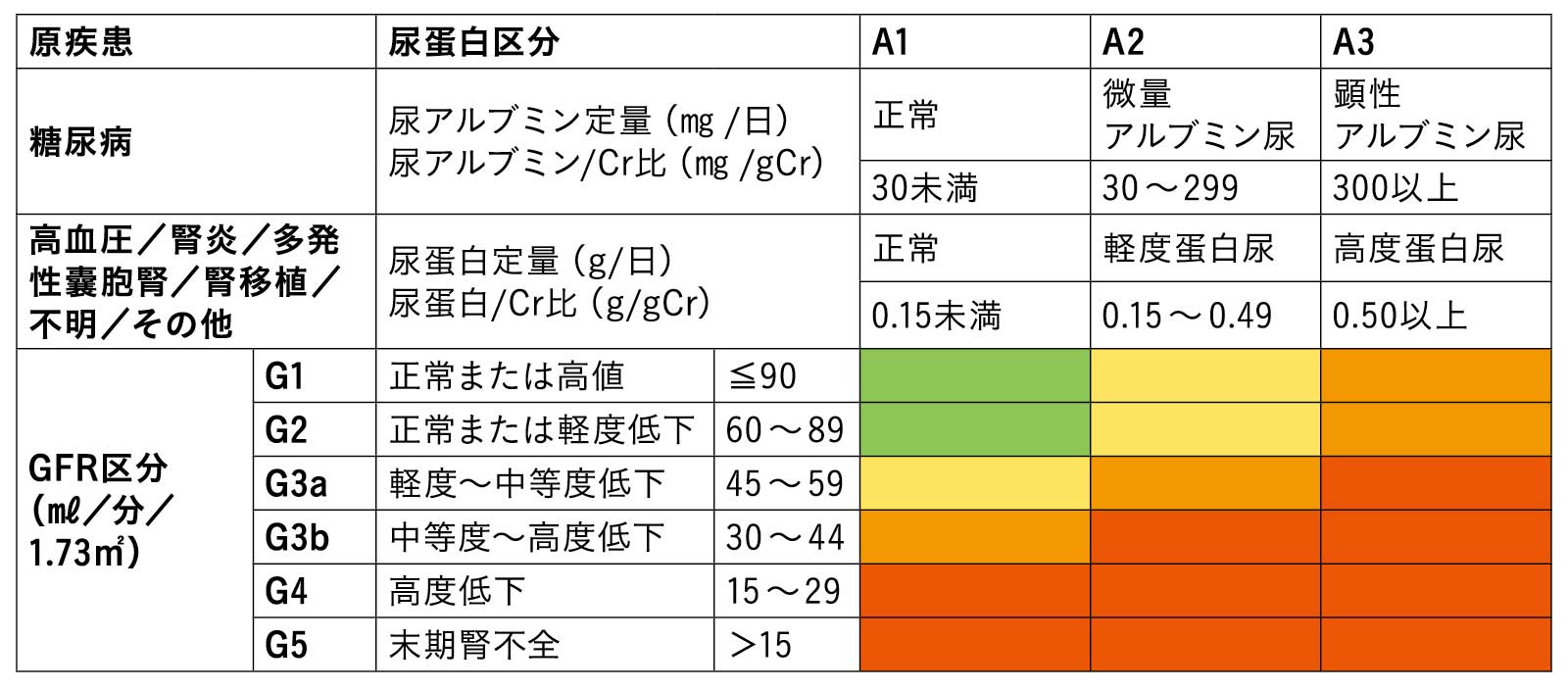
GFR区分による重症度の分類。緑ステージを基準に、黄色、オレンジ、赤の順にステージが上がり、総死亡や心血管死亡率などが上昇。この他、糖尿病や高血圧や腎炎などの疾患、蛋白尿の区分などでリスクは評価される。
出典/KDIGO CKD guideline 2012を日本人用に改変
「心腎連関」って知ってる?
肝臓が悪くなると腎臓も悪くなる「肝腎症候群」という現象が存在する。臓器は決してバラバラに働いているわけではなく、相互に影響を及ぼし合っているのだ。加えて腎臓は心臓とも関わる。
昔からドクターの間では、腎臓が悪い人は心臓病(心血管疾患)を起こしやすく、逆に心臓が悪い人では腎機能も低下しているタイプが多いことが知られていた。
「その後、この心臓と腎臓の関わりを“心腎連関”と呼ぶようになり、両者の関連の本格的な研究が始まりました」(川村先生)
現在では明らかな心腎連関の一例として、CKDの重症度が上がるほど、心血管疾患の発症率とそれによる死亡率が高まることがわかっている(下グラフ参照)。
腎機能と心血管疾患発症リスク
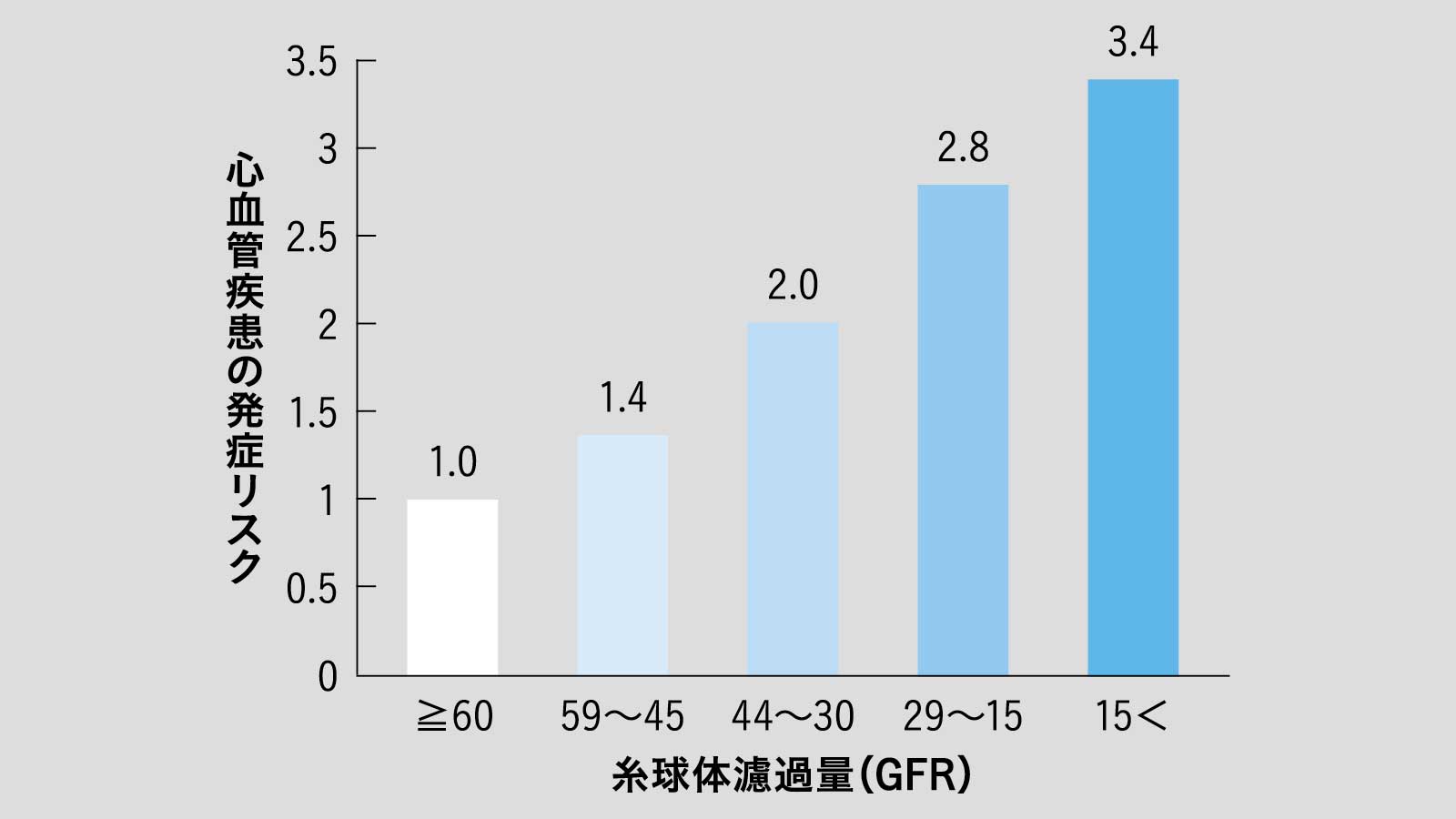
腎機能の目安となるGFRが悪化するほど、心血管疾患の発症リスクが右肩上がりに上昇していく。
出典/N Engl J Med 2004; 351: 1296-1305より改変
腎機能の指標となるGFRの値が悪くなればなるほど、心血管疾患の発症率は上がり、そのリスクは最大で健常者と比べて3.4倍まで上昇すると判明しているのだ。心腎連関のメカニズムは、まだ完全に明らかになったわけではない。でも、その主なシナリオは、次のように考えられている。
腎臓と心臓に共通して影響を及ぼすのは、交感神経と副交感神経からなる自律神経とホルモン。血管を縮めて腎臓に負担をかける交感神経や、腎臓が分泌するホルモンが、心臓のストレスになる場面は少なくない。代表的なのは、血圧を上げるために腎臓が分泌するレニンというホルモン。血圧の上昇は、心臓にとって決して歓迎すべき話ではない。腎臓も心臓も仲良く十分にいたわろう。
腎臓の救い主は透析療法。でも負担は少なくない
GFR15未満、つまり健常者と比べて腎機能が15%未満まで落ちると、末期腎不全(ECKD)の状態となる。ここまで至ると、血液をきちんと濾過できなくなり、老廃物が溜まり、吐き気、食欲不振、頭痛、むくみといった尿毒症の症状が表れる。前述した心腎連関により、心臓の調子も悪くなり、心不全など命に関わる疾患の危険度も跳ね上がる。
そこで欠かせないのが、腎臓の機能を人工的に補う透析療法。
日本では死後に腎臓を提供してくれるドナー数が少なく、親族間で行う生体腎移植が主流。それも年間2000件未満に留まるため、透析療法が末期腎不全治療の第一選択肢。年間およそ4万人が新たに透析療法を始める。
新規透析導入患者数
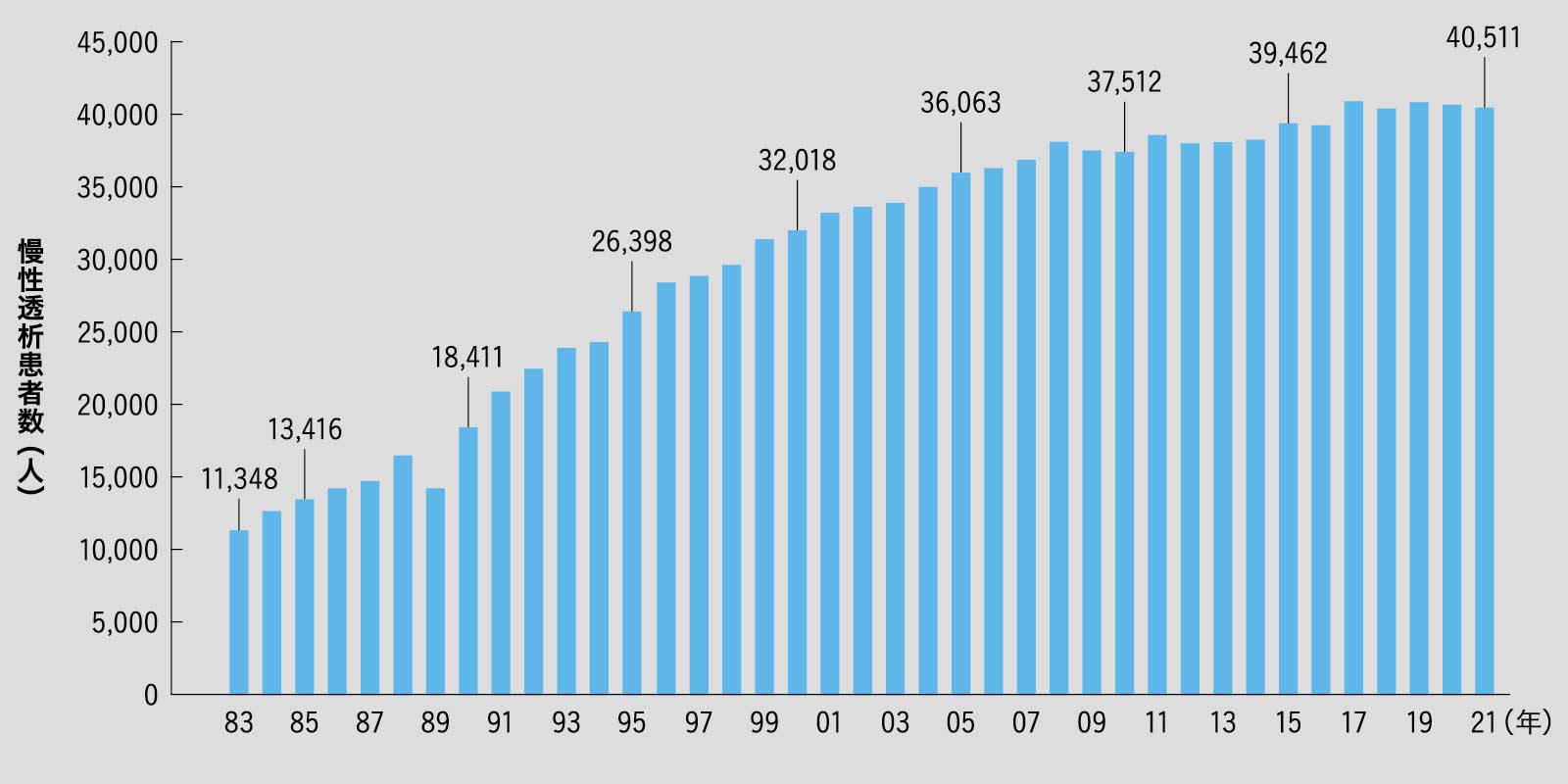
近年、新規導入患者は年間4万人程度で推移している。死亡数は右肩上がりで年間3万6000人に及んでいる。
出典/「わが国の慢性透析療法の現況」(2021年12月31日現在)
透析療法には、大きく血液透析と腹膜透析という2つのやり方がある。透析を新規に導入する人の97%は血液透析、残りの3%が腹膜透析をチョイスする。
「血液透析は病院で腕からポンプで血液を抜き出し、ダイアライザーという装置で老廃物や余分な水分を取り除き、体内に戻します。所要時間は1回4〜5時間。これを週3回ペースで続けます」
腹膜透析は自宅で行うもの。お腹に透析液を入れ、自らの腹膜で老廃物や余分な水分を透析液に排泄して、体外へ出す。透析液を毎日自分で交換する必要があるが、病院に行くのは月1〜2回で済むというメリットがある。
現在、国内の透析患者の総数はおよそ35万人に達する。人口100万人当たりの透析患者数は、台湾に次ぐ世界第2位。腎臓ファーストな暮らしを送り、透析療法や腎移植と無縁な一生を送ろう。
腎臓はホルモンを出している
体内でホルモンを出す器官を内分泌器という。腎臓は内分泌器でもあり、各種ホルモンで体内環境を一定に保つホメオスタシス(恒常性維持)などに寄与している。
腎臓が出す各種ホルモンから、代表的な2つを紹介しよう。
まずはエリスロポエチン(EPO)。このホルモンは、造血作用を持つ骨髄に作用して、血液中で酸素を運んでいる赤血球を増やす働きを持っている。
腎臓に多くのEPOを作らせるために有効なのは、酸素が足りない環境下で過ごすこと。すると「EPOをもっと出して赤血球を増量せよ」と命令する遺伝子を読み出す転写因子(HIF、低酸素誘導因子)が増えてくる。
マラソン選手が高地トレーニングを行うのは、高地という低酸素の環境下でHIFのスイッチを入れてEPOを増やすため。赤血球が増えると、酸素を介して持久的に運動するマラソンなどの競技パフォーマンスは上がる。
もう一つは、レニンというホルモン。前述の通り、塩分の過剰摂取などによる高血圧はNGだが、かといって血圧が低すぎても、腎臓は血液を満足に濾過できない。そこでレニンは、血液中のアンジオテンシノーゲンという成分から、アンジオテンシンⅠを作り、さらに酵素の働きでアンジオテンシンⅡに転換。アンジオテンシンⅡが血管を縮めて血圧を適度に上げてくれる。
また、アンジオテンシンⅡは、腎臓の上にある副腎からアルドステロンという別のホルモンの分泌を促す。アルドステロンは腎臓に作用し、ナトリウムの再吸収を促して血圧をアップさせるのだ。
チェックリスト
- 尿が泡立つことがある。
- 尿の量・回数が増えた、あるいは減った。
- 塩辛いものが大好きだ。
- 健康診断で糖尿病や高血圧を指摘された。
- ハムやソーセージを毎日のように食べる。
- むくみがあり、指輪や靴がキツくなった。
- 階段を上がると息が切れる(貧血がある)。
- 腰や脇腹に痛みがある。
- 生まれたときの体重が2500g未満だった。


