
大腸憩室疾患とは?
よくないものを食べた覚えはないし、体調も悪くないのに、ある日便器の中に大量出血が。あるいは出血はないが腹全体ではなく、左右どちらかの下腹部の1か所がピンポイントで痛む人の大腸には、袋状の憩室ができている可能性がある。
大腸憩室とは大腸の腸管壁の一部が、腸の外側に突出した状態をいう。何らかの症状や炎症の有無によらず、大腸に憩室がある状態を大腸憩室疾患と呼んでいる(1976年に発足した旧厚生省の研究班の定義による)。
腸管壁の一部が外側に突出
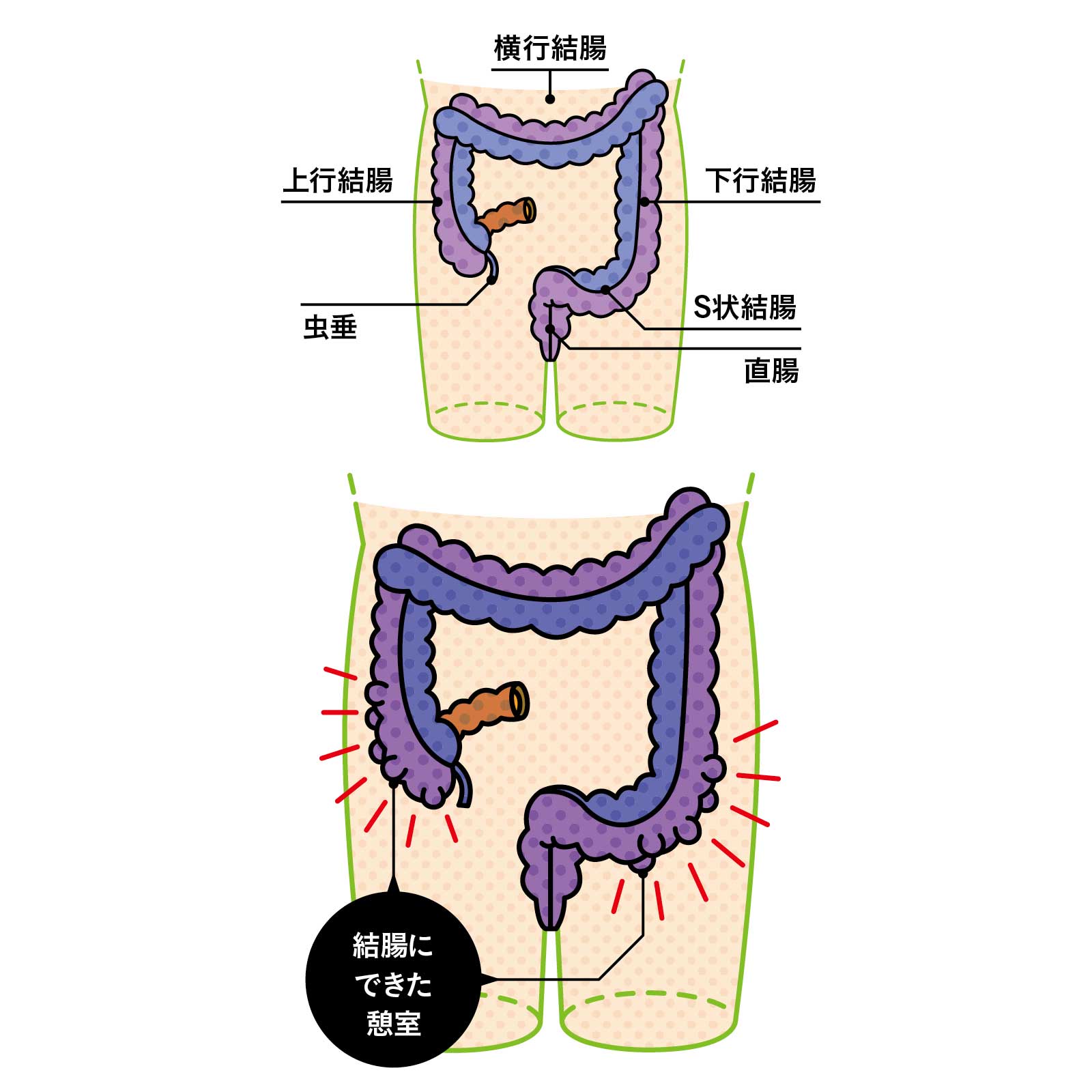
憩室は直腸にはできず、虫垂にはまれに存在する。欧米では憩室の90%以上がS状結腸に集中し、上行結腸(右側大腸)には少ない。アジアでは上行結腸に多く、アフリカは下行結腸(左側大腸)に多いという。この差をもたらすものは何か?
腸の内容物が溢れ出す重症例も
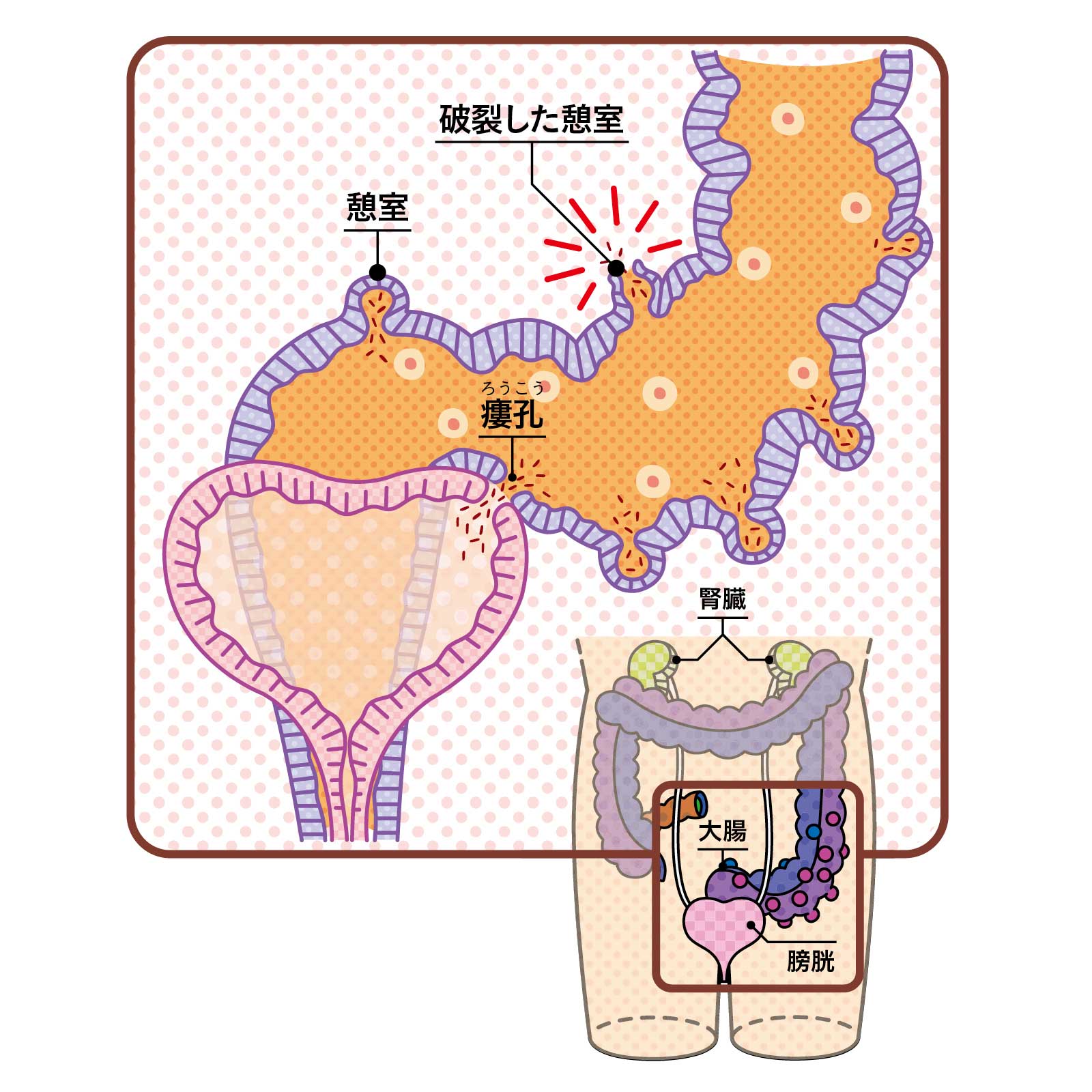
非常にまれだが大腸憩室炎が重症化し、膀胱との間に瘻孔(連絡路)ができてしまい、尿にガスが混じったり(気尿)、膀胱炎を繰り返すことがある。
この憩室に炎症が起これば大腸憩室炎、何かのはずみで出血が起これば大腸憩室出血といった病名をもらうことになる。
血便や下血は大腸憩室疾患以外にも痔や大腸炎、大腸ポリープなど多くの疾患に見られる。痔の場合、往々にして鮮やかな赤色となるが、大腸憩室出血は出血箇所によっては暗赤色になることもあり、しばしば痔よりも出血量は多い。

大腸憩室出血では原因不明な突然の下血が主訴で、ときに痛みを伴う。大腸憩室炎で出血することは少なく、炎症箇所だけが限局的に強く痛みがち(圧痛)。
80〜85%の患者は無症状で生涯を過ごす
大腸憩室保有者は欧米に多く、60歳以上では50%を超えるとされる。日本における大腸憩室保有者(2001~10年)は23.9%で、2015年までは増加傾向が確認されている。
有症者は増え続けている
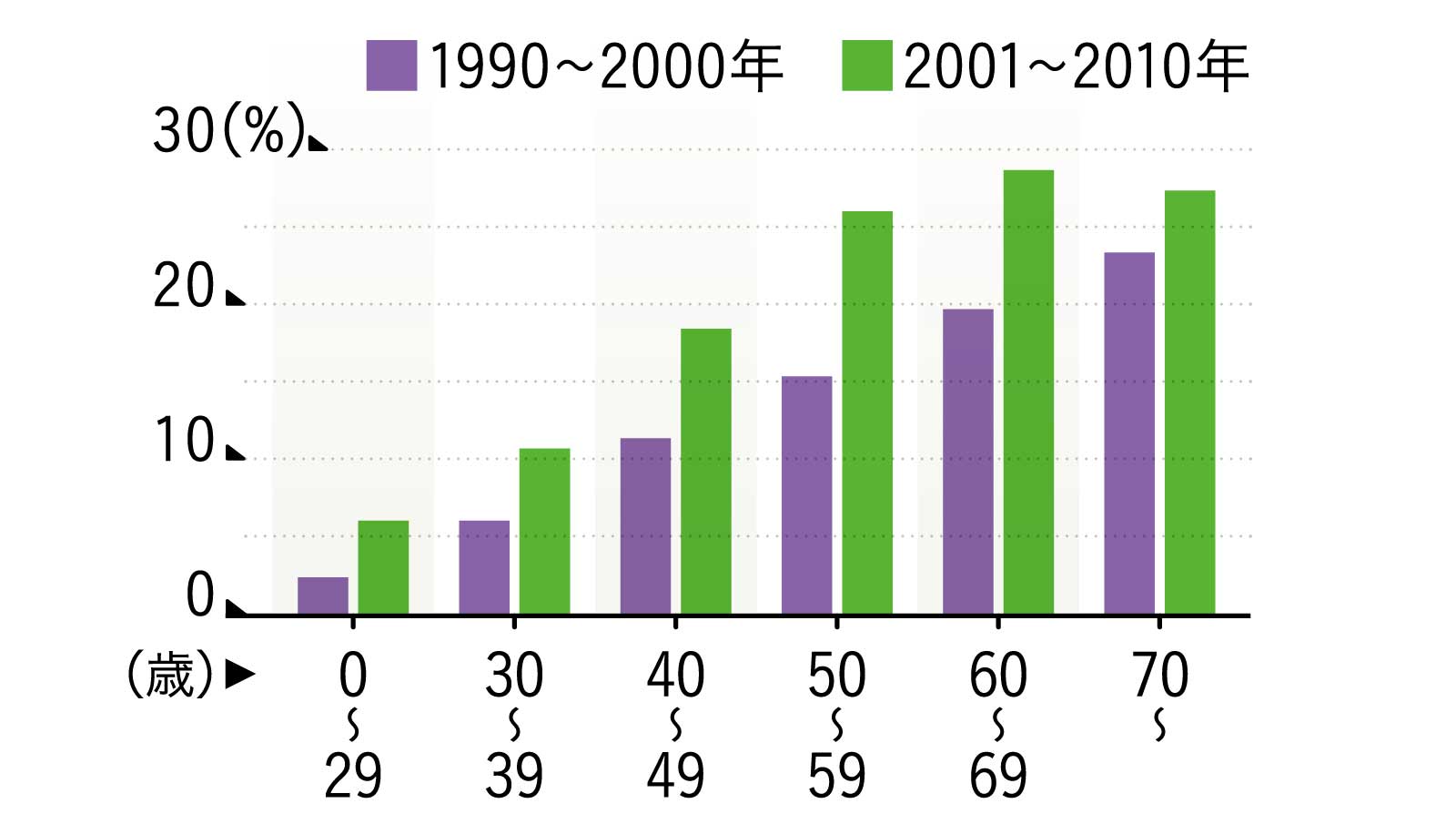
出典/N. Yamamichi, T. Shimamoto, Y. Takahashi, et al: Trend and Risk Factors of Diverticulosis in Japan(PLOS ONE April 10, 2015)
1990年代から2000年代に入ると男女とも全世代で大腸憩室症の有病率は増えていたが、この論文が発表された2015年時点でもまだ増加は続いていると報告。
とはいうものの、実のところ大腸憩室を持つ患者の80~85%は無症状のまま生涯を過ごすという。
日本では実は炎症、出血にまで至る人は少ない。無症状ならばそもそも受診することもないから、憩室ができていることに気づいていない人は数え切れないほどいるし、憩室ができていること自体は病気でも何でもなく、その時点では治療対象でもない。
食物繊維の摂取量とは相関があるか?
かつては比較的まれだったが、1960~65年前後から大腸憩室疾患だけでなく、大腸がんや潰瘍性大腸炎をはじめ各種大腸疾患の発症率は増加している。おりしも食の欧米化が急速に進んだ時期に重なるため、食生活の変化が関係しているのではないかと危惧する声は早くから上がっていた。
少し古い研究だが、1970年代に発表されたものの中には、食物繊維摂取量が1日40g以上の菜食主義者では大腸憩室疾患の有病率が12%、20g強の非菜食主義者は33%という報告がある。
その後、食物繊維の摂取量を操作した動物実験で、親の食事内容が子の憩室発生に影響することも示されたが、動物実験の結果がそのままヒトに当てはまるかどうかは議論が分かれる。
ただ、食物繊維を十分に摂取することで、大腸憩室疾患に症状改善効果のあったことを報じた論文は、1970年代には既に複数発表されている。
日本人の食物繊維摂取量は、近年も減り続けているとも言い切れない。大きく減った時期を経て、いまは微増減の停滞期に入ったと見るのが妥当だろう。
高度経済成長期に急減
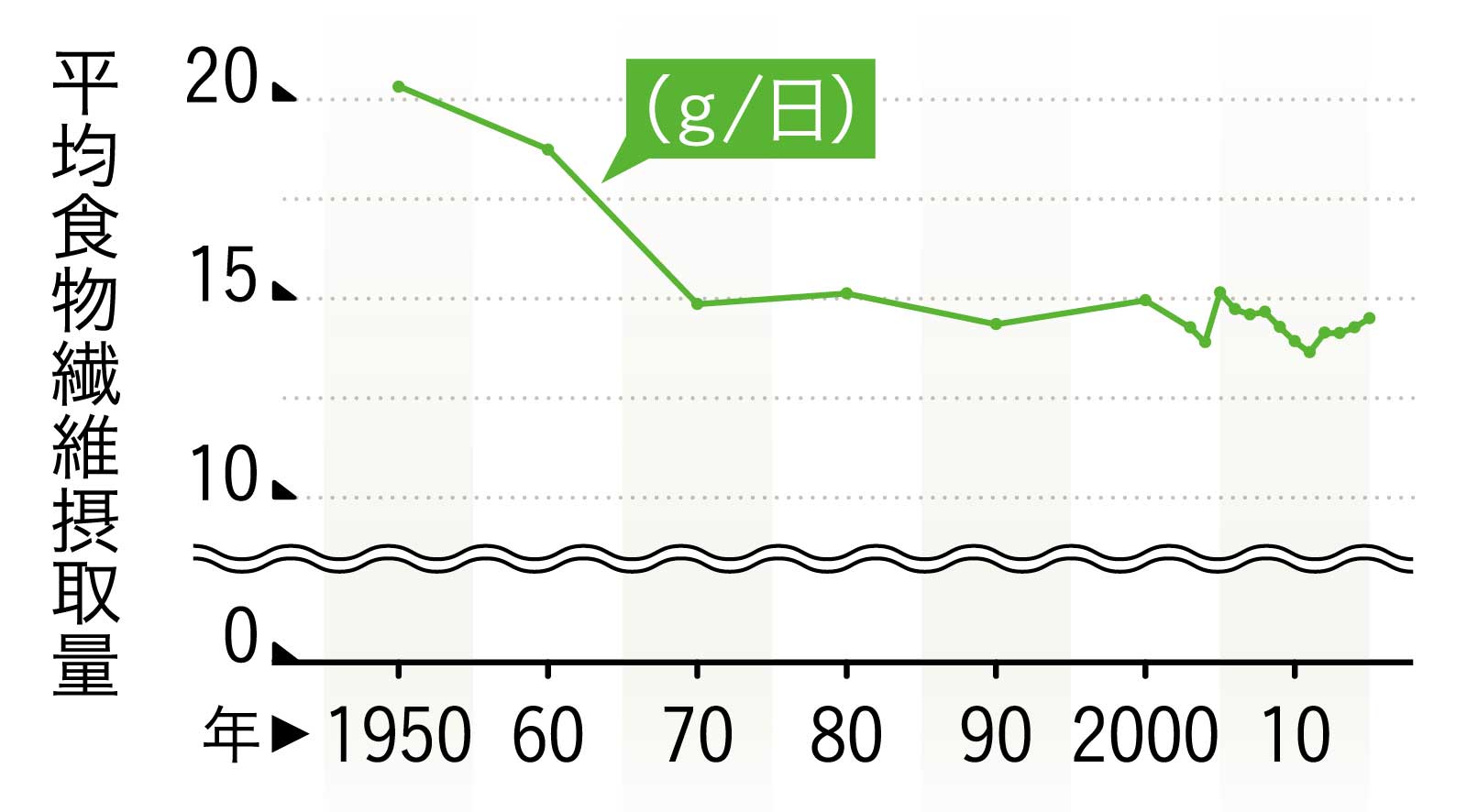
出典/S. Nakaji, K. Sugawara, D. Saito, et al.: Trends in dietary fiber intake in Japan over the last century.(Eur J Nutr.2002 Oct; 41(5): 222-7)
日本人の食事摂取基準(2020年)によれば男性は1日21g以上、女性は18g以上の摂取が目標量なので、急減して底を打つ1970年代以前から恒常的に不足は始まっていた。なお、1990年代と2000年代を比較しても数値に大きな開きは見られない。
発症部位が次第に欧米に似つつある理由は不明
日本人では大腸憩室は上行結腸(右側)に多く、加齢に伴い下行結腸(左側)の割合が増加するという。この傾向は、近年になって幾分強まってきた結果、両側型が増えたとする報告もある。
大腸憩室発生部位と推移
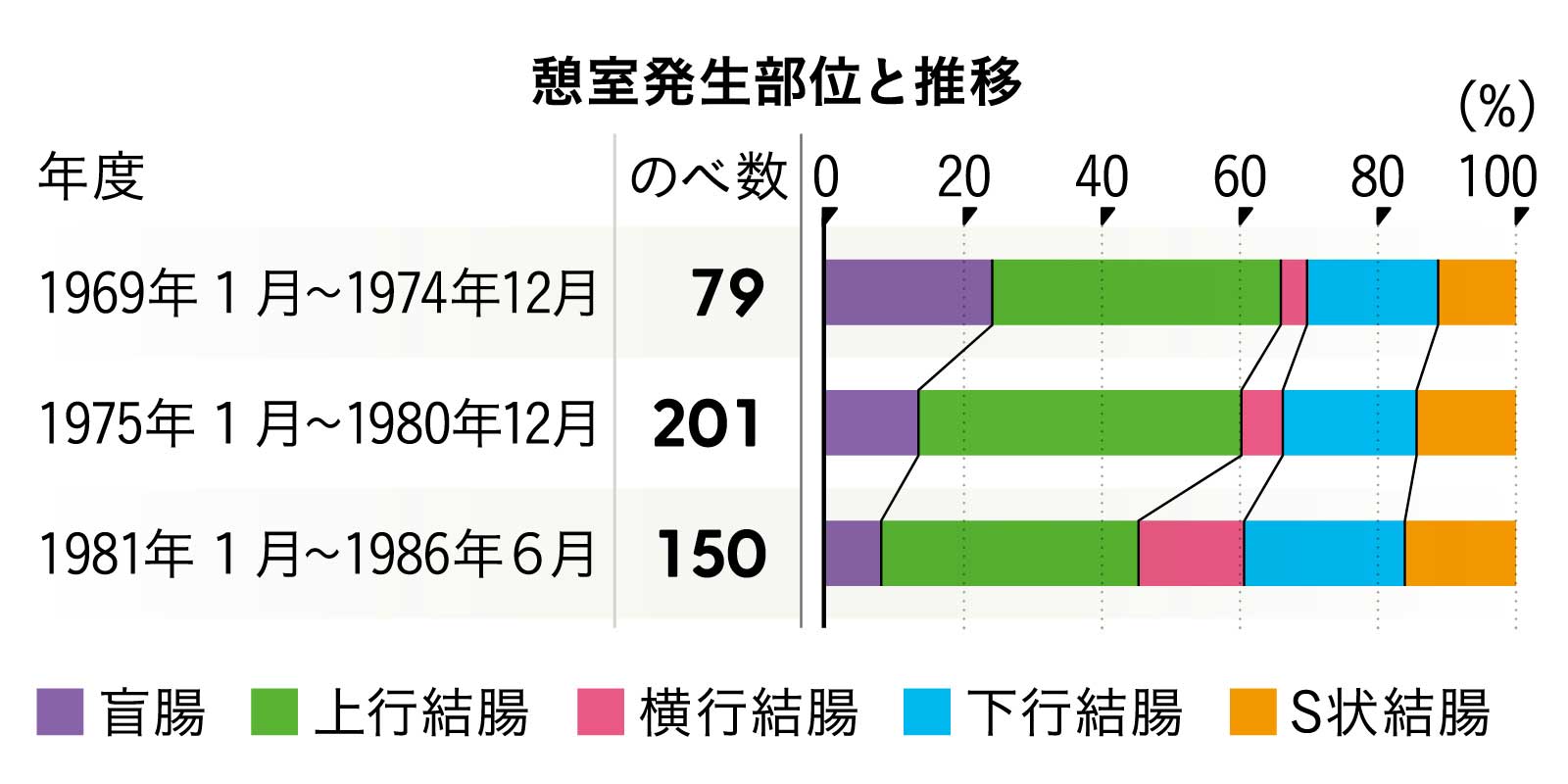
出典/『大腸憩室症の検討』石川英明、橋本豪、桑田博文他(日消外会誌 21(4): 1146~49, 1988年)より改変
発生部位で比べると欧米とは異なり日本では右側(上行結腸)に多かったが、時代が下るにつれて減少傾向を示し、左側(下行結腸)とS状結腸が増加傾向にあった。
左側に憩室が発生する要因としても低食物繊維食によって便量が減り、便を送り出すための蠕動運動が亢進し、大腸の内圧が高まるためS状結腸に影響が出るという仮説はあるが、これもまた詳しいことはわかっていない。
なお、アメリカでS状結腸に多く憩室を持つのは白色人種に多いという報告があり、発生部位には人種差も見られるという。
再発予防には切り札がないのが現状
部位を限っての腹痛や出血などの症状が出たら、消化器内科よりも大腸・肛門病専門医を受診するのがいいだろう。大腸・肛門病専門医なら出血の原因がたとえば痔なのか、大腸憩室に問題が起きているのか判別できるはずだ。
大腸憩室に炎症を生じて痛みが強ければ、多くの場合1週間程度の期間、処方された整腸剤、抗菌剤や抗炎症剤(鎮痛剤)を服用しつつ、胃腸の負担が軽い食事で過ごすことを求められる。出血があっても痛みが軽ければ整腸剤と腸の蠕動を和らげる抗コリン剤が処方されることもある。
一般的にはこの程度の処置で約9割の患者はよくなるが、なかにはきわめて少数ながら重症者も現れ、痛みが強かったり、何度も出血を繰り返すなどの場合には患部の切除が選択肢になることがある。
だが、手術によって患部を取り除くことはできても、そもそもなぜ憩室ができたのか、真の原因はわかっていないため、再発予防には切り札がないのが現状だ。
大腸といえば腸内細菌叢の改善で腸内環境がよくなれば、腸の健康状態もよくなることを期待したくなるところ。だが、現時点でプロバイオティクスに予防効果は確認されていない。
食物繊維に関しては、治療期間中は腸の負担を軽減するため控えることが求められがちだが、回復後は積極的に摂って、便秘を避けることがしばしば推奨される。ただし、既に見てきたように、食物繊維の摂取量減少が単独の“真犯人”だとは考えにくい。
公にされているガイドラインでは、大腸憩室疾患は体重やBMIとは関連しないが、内臓脂肪の増加は関与するとしている。また、メタボリックシンドロームには大腸憩室出血が多いとしている。
いまはまだ正体がつかめない病気もどきにも見えるが、痛みや出血があれば放置せず、早めに受診しよう。症状が似た疾患には大腸がんをはじめ、生命に関わるような危険なものもあるからだ。


