これって不眠症かも?眠れないあなたがやるべきこと。
心身の休養に必要なのは、質の良い睡眠。分かってはいるけれどなぜだか眠れない……そんなあなたのため、専門家に話を聞きました。
取材・文/石飛カノ 撮影/小川朋央 イラストレーション/森 千章 編集/阿部優子
初出『Tarzan』No.908・2025年8月7日発売

教えてくれた人
内田直(うちだ・すなお)/すなおクリニック院長。東京都精神医学研究所睡眠障害研究部門長、早稲田大学教授を経て、2017年〈すなおクリニック〉、25年〈すなおクリニック宇都宮診療所〉開設。近著に『小説みたいに楽しく読める睡眠医学講義』(羊土社)。
松井健太郎(まつい・けんたろう)/国立精神・神経医療研究センター病院睡眠障害センター長。東京女子医科大学病院、睡眠総合ケアクリニック代々木などでの勤務を経て、2022年より現職。睡眠障害を専門とし、臨床と同時に多くの論文執筆、一般向けの睡眠薬ガイドを手がける。
不眠症と睡眠不足、ふたつの違いを知る。

ベッドに入って1時間以内で寝られたら超ラッキー。ときに朝方まで眠気がやってくる気配がないこともある自分、もしや不眠症?
早稲田大学名誉教授で現在は〈すなおクリニック院長〉の内田直先生は次のように言う。
「眠れない日が続くと次第に睡眠に対して不安になり、“今日は眠れるだろうか”と睡眠に注意が向いてしまいます。不安な気持ちが強くなり、その結果自分自身で覚醒レベルを上げてしまう。これが、不眠症形成のメカニズムです」
自分が不眠症か否かを知るセルフチェックの代表格は下の「アテネ不眠尺度」。まずは正直に質問に答え、今の睡眠状況を把握することから始めよう。
アテネ不眠尺度(自己採点)
過去1か月間に、少なくとも週3回以上経験したものを選んでください。
1.寝床についてから実際に眠るまで、時間がかかりましたか?
- いつもより寝つきは良い=0点
- いつもより少し時間がかかった=1点
- いつもよりかなり時間がかかった=2点
- いつもより非常に時間がかかった、あるいは全く眠れなかった=3点
2.夜間、睡眠の途中で目が覚めましたか?
- 問題になるほどのことはなかった=0点
- 少し困ることがある=1点
- かなり困っている=2点
- 深刻な状態、あるいは全く眠れなかった=3点
3.希望する起床時間より早く目覚めて、それ以降、眠れないことはありましたか?
- そのようなことはなかった=0点
- 少し早かった=1点
- かなり早かった=2点
- 非常に早かった、あるいは全く眠れなかった=3点
4.夜の眠りや昼寝も合わせて、睡眠時間は足りていましたか?
- 十分である=0点
- 少し足りない=1点
- かなり足りない=2点
- 全く足りない、あるいは全く眠れなかった=3点
5.全体的な睡眠の質について、どう感じていますか?
- 満足している=0点
- 少し不満である=1点
- かなり不満である=2点
- 非常に不満である、あるいは全く眠れなかった=3点
6.日中の気分はいかがでしたか?
- いつもどおり=0点
- 少し滅入った=1点
- かなり滅入った=2点
- 非常に滅入った=3点
7.日中の身体的および精神的な活動の状態は、いかがでしたか?
- いつもどおり=0点
- 少し低下した=1点
- かなり低下した=2点
- 非常に低下した=3点
8.日中の眠気はありましたか?
- 全くなかった=0点
- 少しあった=1点
- かなりあった=2点
- 激しかった=3点
合計点は?
●1〜3点:睡眠がとれています。
●4〜5点:不眠症の疑いが少しあります。
●6点以上:不眠症の可能性が高いです。
現在、睡眠医学の検査法の中で世界的に普及している質問紙。診察前に患者に記入してもらうといった使われ方がされると同時に、自己評価の目安にもなる。不眠症の疑いがある場合は下の「睡眠外来」の項へ。
不眠症は立派な病気として国際睡眠障害分類による診断基準が示されている。その基準の一部が、ベッドに入っても眠るまでに時間がかかる「入眠困難」、眠っている途中に覚醒してしまう「睡眠維持困難」、さらに本来目覚める時間の遥か前に目覚めてしまう「早期覚醒」などだ。
こうした症状が3か月未満なら何か精神的なショックによる一時的な不眠症、3か月以上続くと慢性不眠症と診断される。
「定義からすると不眠症と睡眠不足はまったく違います。不眠症は眠る時間が十分あるにもかかわらず眠ることができない状態。睡眠不足は物理的に眠る時間がない状態です。また眠れないことによって日中の生活や行動に支障が表れていることも不眠症の特徴です」
不眠症の診断基準。

日中の眠気によるパフォーマンス低下は不眠症の特徴のひとつ。自覚がある場合は要注意。
- 入眠困難 (眠るまでに時間がかかるなど)
- 睡眠維持困難 (途中で起きてしまうなど)
- 早期覚醒 (予定より早い時間に起きてしまうなど)
- これらのために日常生活に支障が出る。
【短期不眠症】3か月以内に改善。
【慢性不眠症】3か月以上続く。
加齢による睡眠変化の知識を押さえる。

「不眠症を訴える人たちの中には、日中の行動に支障はないけれど自分が満足できる睡眠がとれていないというケースも。多くの場合、それは高齢者です」(内田先生)
誰しも年齢を重ねると睡眠の質が変化し、比較的深い眠りのノンレム睡眠が減っていく。
「眠りが浅いから夜中に起きる。でもそれは自然な加齢現象。そうした知識を得ることがまず大事です。そのうえで運動などを取り入れ、深い睡眠を増やし中途覚醒を減らす。つまり、睡眠を若返らせることは十分可能なのです」
年代別の睡眠時間の変化。
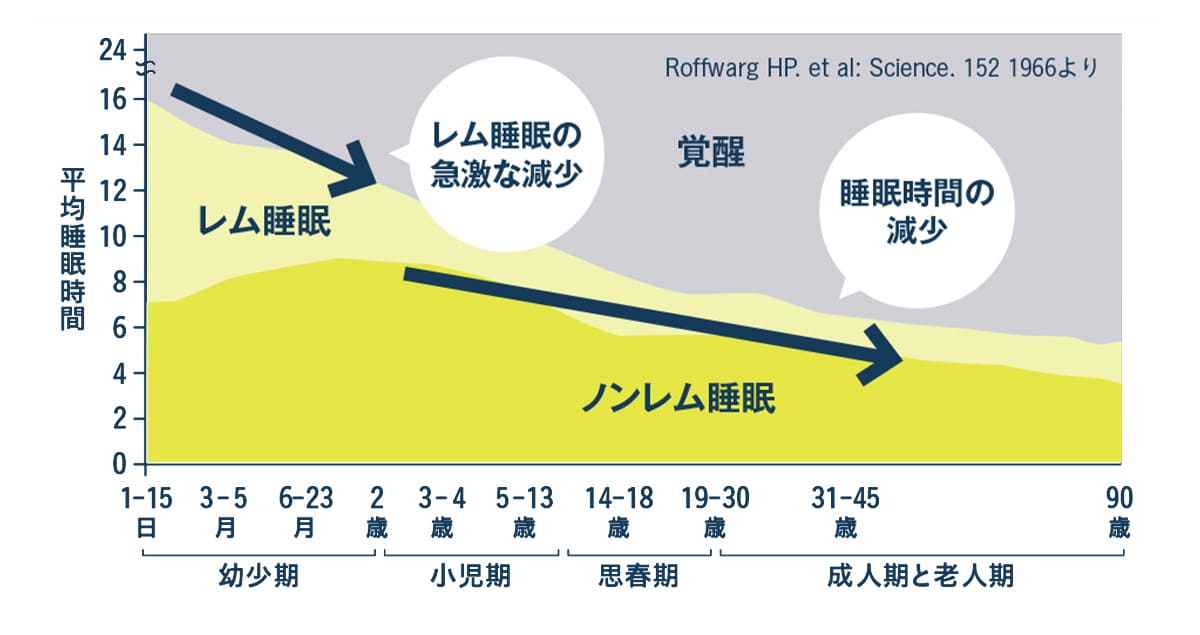
レム睡眠は脳が覚醒し、夢を見る眠り。ノンレム睡眠は脳とカラダが深い休息を取る眠り。後者は加齢により右肩下がりに減っていく。
Roffwarg HP. et al: Science. 152 1966より
睡眠×数字
下のグラフは睡眠に関するアンケートの結果。世界で最も睡眠時間が短いニッポン人。それだけに9割近くが睡眠の大切さを「意識している」。一方で睡眠の質向上の対策に取り組んでいる人は3割強で「未対策」との答えが6割以上。分かっちゃいるけど、取り組めない?
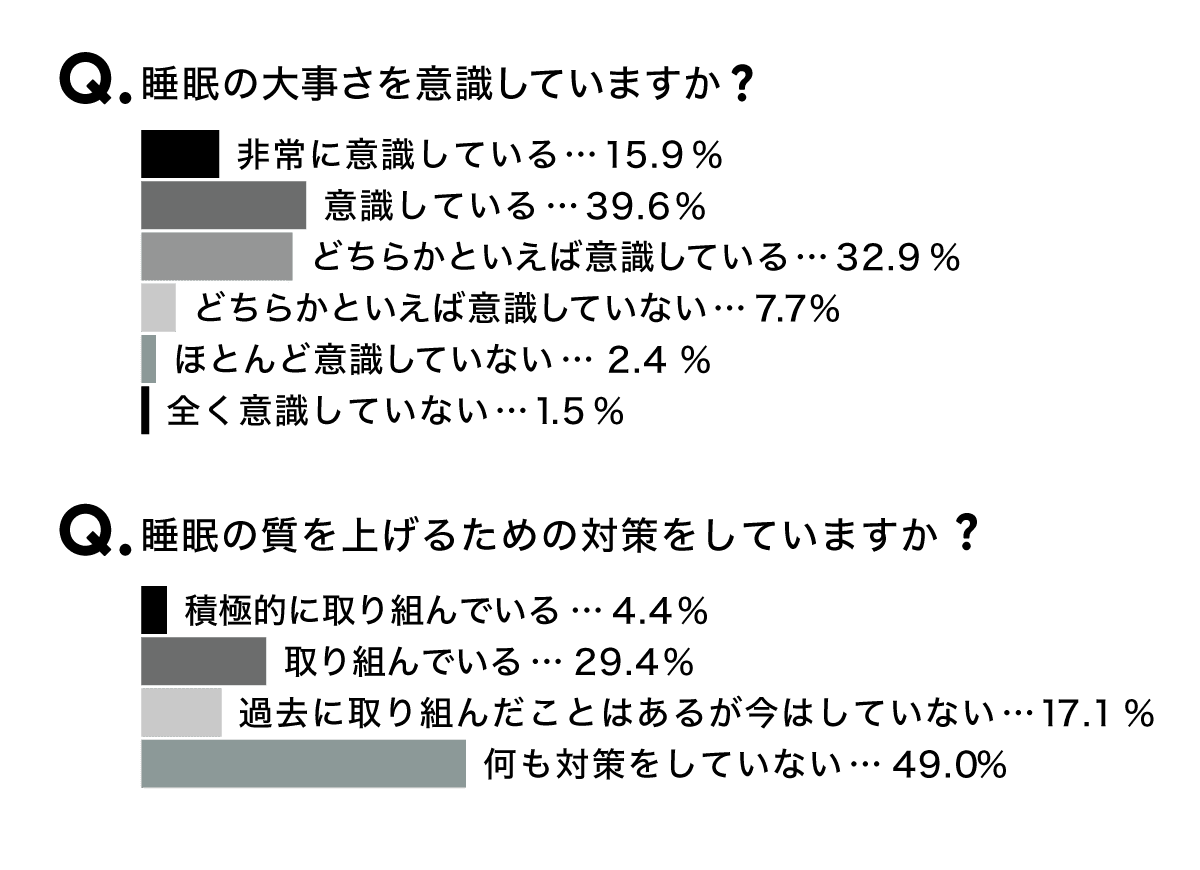
15〜79歳の男女1398人を対象に行ったアンケート。対象者のベースは現状の睡眠に不満を持っている人々。
出典/インテージ「知るギャラリー」2025年5月20日公開記事
睡眠外来の受診で聞かれること。

どうやら自分は睡眠不足というより不眠症の疑いあり。でも、病院の何科に行けばいい? いやそもそもちょっと眠れない程度で病院に行っていいものか? 国立精神・神経医療研究センター病院の松井健太郎先生に聞いてみた。
「毎日のように眠れない日々が続くようなら睡眠外来の受診を。“続く”という定義は週に3回が3か月以上なんですが、1か月くらい続いていたら早めにご相談いただいても全然構いません。また、眠れないせいで日中頭が回らない、疲れが取れないということがあれば受診の目安になります」
睡眠外来では病的な睡眠障害か否かを問診や質問票で診断。
「病的な睡眠障害ではない場合は生活の指導をしたり、仕事の納期が迫っているなど原因が明らかな場合は嵐が通り過ぎるのを待ちましょうという話をすることも」
こんなことを聞かれます。
- 相談したい症状
・眠れない
・昼間眠くて起きていられない
・脚がむずむずする
・眠っている間に歩き回る
・学校や職場のスケジュールに合わせて起きられない など - 平日および休日それぞれの就寝時刻と起床時刻、睡眠時間
- 病気やケガなどの既往歴
- 学歴・職歴
- タバコや酒などの嗜好品の有無 など
国立精神・神経医療研究センター病院・睡眠障害外来の問診票の一部。病院で聞かれる項目はケースバイケースだが、一見無関係な項目が不眠の原因である場合も。
睡眠薬って依存しないの?
睡眠外来で病的な不眠症と診断されると薬という選択肢が加わる。
「医療機関に来る方は薬を求めている一方で、実際に飲むとなると不安を抱きがち。確かに10年以上前の睡眠薬には飲み始めると癖になるものが多かったんです。ベンゾジアゼピン系と呼ばれる薬がそれに当たります」(松井先生)
これらはGABAという神経伝達物質の受容体(ベンゾジアゼピン受容体)に結合し、作用を増強することで鎮静・催眠効果をもたらす薬。ただし若者を中心に健忘症状が出現したり、高齢者では転倒リスクを高める可能性もある。
「その後に登場してきたオレキシン系睡眠薬は、より安全性が高いといわれる薬。こちらは覚醒に深く関わる脳の神経伝達物質・オレキシンの働きを抑えるもので、ベンゾジアゼピン系のような依存性や筋弛緩作用がありません」
医師と相談し、上手に活用を。
睡眠薬の種類と特徴。

●オレキシン受容体拮抗薬
依存性・転倒リスクが低い。悪夢が生じることがある。
- ベルソムラ®
- デエビゴ®
- クービビック®
●ベンゾジアゼピン受容体作動薬
依存性や転倒リスクのほか若者を中心に健忘症状が生じることがある。
- ルネスタ®
- マイスリー®
- レンドルミン®
- ベンザリン® など
翌日の眠気が生じる可能性があるのは両者に共通。安全性を考慮し、近年はオレキシン受容体拮抗薬から開始することが多い。
寝室環境の7つの条件とは。
睡眠に関するアンケートで、睡眠の大切さは自覚しているものの、とりわけ改善策に取り組んでいるわけではないという大多数の人に告ぐ。今日から実践できる改善策、それは寝室環境を整えることだ。
「たとえばマットレスは寝室環境の大事な条件のひとつです。高反発や低反発などさまざまなものがありますが、どちらにしろ寝返りを打ちやすく、適度な体圧分散があって血流を滞らせないマットレスが良質な睡眠をサポートしてくれると思います」(内田先生)
色や光も寝室環境の大事なピースの一角。
「気分がリラックスできるような落ち着いた色合いの壁紙にしたり、それが面倒ならカーテンの色を変えるだけでも効果はあります。光に関しては、脳に働いて覚醒度を上げるのでなるべく間接照明を取り入れるのがおすすめです。寝室だけでなくトイレに間接照明をセットする手もあります」
その他、音や湿度、香りや衣服など寝室環境には多くのファクターがある。すべて完璧に整える必要はないが、できる範囲で快適に眠れる条件を揃えたい。
1.寝具

マットレスは適度な体圧分散が期待できるもの、掛け布団は好み次第、枕は自然な寝姿勢が取れるものを。
2.音

基本的には無音がベストだが、テレビの砂嵐のようなホワイトノイズが眠りを誘いやすいという報告もあり。
3.温度・湿度

温度や湿度は快適と感じる状況がよしとされる。温度は体温より少し低め、湿度は50%前後程度が目安。
4.光
明るいブルーライトは睡眠に影響するメラトニンの生成を抑制する。常夜灯レベルの間接照明を活用。
5.衣

血液循環を促すためカラダを締め付けすぎず、吸湿性に優れた素材やデザインのパジャマがおすすめ。
6.色

眠りにつくまでに目に入る色は神経を静めるブルー、ストレス減に繫がるグリーンなどの色がベター。
7.香り

リラックスした精神状態を作り出す香りとしてはラベンダー、カモミール、シトラスなどがポピュラー。
睡眠×呼吸
厚生労働省によると睡眠時無呼吸症候群(SAS)の潜在患者数は約940万人で、治療を受けている人は1割以下。
「SASの原因は肥満で舌が厚くなって気道を塞ぐ、顎が細くて気道が狭い、加齢で喉まわりの筋肉が落ちて舌が落ちるなど。現在は鼻から空気を送り込むCPAPが一般的な治療法ですが、数年前に電極を鎖骨に埋め込んで舌を収縮させる新しい治療法も登場しました」(松井先生)。
【チェック】以下のような自覚・他覚症状がありますか?
- 睡眠中にいびきをかく
- 日中に強い眠気を感じることが多い
- 睡眠中に息苦しくなって目覚めることがある
- 深い呼吸と浅い呼吸が連続することがある
- 睡眠中に呼吸が止まることがある
上の項目に当てはまる人、もしかすると隠れSASかも。


